不妊に悩む人を助ける「保険診療化」の深い意義 経済的負担減らし周囲への認知、標準化も進む

晩婚化などにより不妊に悩む夫婦やカップルが増え、それとともに体外受精などの不妊治療を受ける人たちも増加している。
2015年の社会保障・人口問題基本調査によると、実際に不妊検査や治療を受けたことがある夫婦は5.5組に1組。日本産科婦人科学会の調査では、2018年の体外受精件数は45万4893件と過去最多となり、体外受精で生まれた子の数も5万6979人と最も多かった。
WHO(世界保健機関)は不妊症について、「“1年以上にわたって定期的な避妊法をせずに性交しても妊娠にいたらない”と定義される男性または女性の生殖器系の疾患」としている。
不妊治療が自由診療であるがゆえの課題
不妊治療はこうした子どもをなかなか授からない夫婦にとって頼みの綱である一方で、自由診療であるがゆえにさまざまな課題を抱えているといわれる。
「平均以上の収入があって、都会に住んでいて、かつ貪欲に情報収集できた人だけが、適切な治療に結びつく。ほとんどの人が遠回りさせられています」
と話す不妊治療の経験者が今、大きな期待を抱いているのが不妊治療の保険診療だ。
「保険診療になることで、国によって不妊治療の質が担保される。治療を受けている人にとっては、とても大きな一歩です」
ことの発端は、2020年9月に行われた菅義偉首相の就任時の記者会見。不妊治療への保険適用に触れて、「実現する」と言及した。これを受け、12月には2022年度4月の保険適用に向けた工程表(下図)が示された。保険が適用されるまでの間は、現在、設けられている助成制度を拡充し、所得制限の撤廃や助成額の増額などを行っていく。
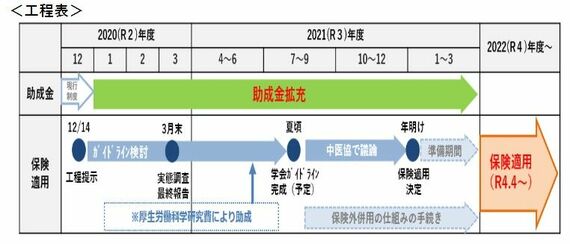
(外部配信先では図を全部閲覧できない場合があります。その際は東洋経済オンライン内でお読みください)
そもそも不妊治療とはどういう治療なのか。専門とする松本レディースクリニック院長の松本和紀医師はこう説明する。
「多くの不妊カップルが最初に試みるのが、排卵日を予測して性交するタイミング法。それで妊娠にいたらなければ、採取した動きのよい精子を子宮に直接、注入するという人工授精が試みられます」
そのあとは体外受精、顕微受精に代表されるART(生殖補助技術)、あるいは高度不妊治療と呼ばれる段階に入る。

































無料会員登録はこちら
ログインはこちら